AV-Reentry-Tachykardie und ventrikuläre Präexzitation (WPW-Syndrom)
Normalerweise ist der AV-Knoten die einzige elektrisch leitende Verbindung zwischen den Vorhöfen und den Kammern. Bei etwa 1-3 von tausend Menschen findet sich
eine akzessorische atrioventrikuläre Leitungsbahn (eine Muskelbrücke), die die Vorhöfe und Kammern unter Umgehung des AV-Knotens elektrisch verbindet. Bei Sinusrhythmus
resultiert eine vorzeitige Erregung von Ventrikelanteilen, die so genannte ventrikuläre Präexzitation. Sie stellt sich im EKG in Form einer Delta-Welle
(initial Träger Aufstrich der R-Zacke) dar. Die PQ-Zeit ist verkürzt (<120 ms). In Einzelfällen können auch mehrere solcher Bahnen vorhanden
sein.
Wenn eine Delta-Welle nachweisbar ist und gleichzeitig paroxysmal Tachykardien auftreten, wird von einem WPW-Syndrom gesprochen; bei alleiniger Delta-Welle (ohne Herzrasen) lediglich von einer ventrikulären Präexzitation. Bei rezidivierenden AV-Reentry-Tachykardien ohne ventrikuläre Präexzitation leitet die akzessorische Bahn lediglich retrograd (von der Kammer zum Vorhof und nicht umgekehrt). Es wird dann von einer so genannten "verborgenen" akzessorische Bahn (engl. concealed acessory pathway) gesprochen.
EKG
Da eine akzessorische Bahn eine schnellere Erregungsleitungsgeschwindigkeit als der AV-Knoten aufweist, kommt es zu einer vorzeitigen ventrikulären Erregung (so genannte ventrikuläre Präexzitation). Im EKG lässt sich diese vorzeitige Erregung durch einen initial trägen Aufstrich der R-Zacke, die so genannte Delta-Welle, erkennen.
Die Ausprägung einer Delta-Welle im 12-Kanal-EKG ist inter- und intraindividuell sehr variabel. Sie hängt zum einen von der Lage der akzessorischen Leitungsbahn am atrioventrikulären Ring und zum anderen von den Leitungseigenschaften der Bahn und des AV-Knotens ab.
Wenn eine akzessorische Bahn schnell ("gut") leitet, resultiert ein relativ großes ventrikuläres Areal, das vorzeitig erregt wird (ausgeprägte Delta-Welle). Dieser Effekt kann auch dann beobachtet werden, wenn der AV-Knoten besonders träge leitet (bei normal schnell leitender akzessorischen Bahn). Links gelegene akzessorische Bahnen liegen relativ weit entfernt vom AV-Knoten, die ventrikuläre Präexzitation ist daher oft gering. Bei rechtsgelegenen akzessorischen Bahnen sind die Verhältnisse umgekehrt.
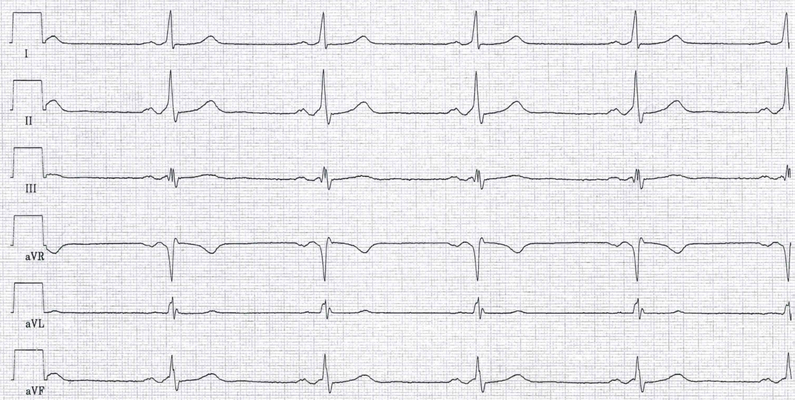
Abb.: WPW-Syndrom. 29-jährige Frau mit rezidivierendem Herzrasen. Die ventrikuläre Präexzitation führt im EKG zu deutlich
sichtbaren Delta-Wellen und einer verkürzten PQ-Zeit (<120 ms). In Ableitung I und III sind die Delta-Wellen exemplarisch blau markiert, die Pfeile weisen auf
die Delta-Wellen in den übrigen Ableitungen hin. Eine Delta-Welle kann positiv (z.B. Ableitung I) oder auch negativ (z.B.
Ableitung III) sein. In diesem Fall liegt eine rechtsgelegene akzessorische Leitungsbahn vor. Die ST-Senkungen in den Ableitungen I und aVL
und die abgeflachten T-Wellen linkspräkordial sind auf die ventrikuläre Präexzitation zurückzuführen (sekundäre T-Wellenveränderungen, siehe
unten).
WPW-Syndrom - Typ A und Typ B
Wenn die Delta-Welle in V1 positiv ist (R>S) wird auch von einem Typ A WPW-Syndrom (linksgelegene Bahn), bei überwiegend
negativer Ausrichtung (R<S) von einem Typ B WPW-Syndrom gesprochen. Die Einteilung geht auf Rosenbaum zurück (1945).

Abb.: WPW-Syndrom Typ A (links gelegene akzessorische Leitungsbahn). 59-jähriger männlicher Patient mit rezidivierendem Herzrasen. Im EKG zeigt sich eine am ehesten links infero-posterior bzw. posteroseptal (alte Nomenklatur) gelegene akzessorische Leitungsbahn. In Ableitung V1 finden sich positive Ausschläge (R>S). Auf der rechten Seite der Abbildung ist das Ergebnis der automatischen Auswertung durch das EKG-Gerät dargestellt. Es ist nicht in der Lage, die richtige Diagnose zu stellen.
Abb.: WPW-Syndrom Typ B (rechts gelegene akzessorische Leitungsbahn). 39-jähriger Patient. Septal, nahe dem His-Bündel gelegene akzessorischen Bahn mit positiven Delta-Wellen in I, II, III, aVF und V2 bis V6 (keine maximale Präexzitation). Die PQ-Zeit ist sehr kurz. Die Delta-Wellen sind schlank und weisen eine hohe Amplitude auf. Solche Delta-Wellen werden nicht selten vom EKG-Anfänger übersehen. Das EKG-Bild ähnelt einem Linksschenkelblock. Wichtiger Schlüssel zur richtigen Diagnose ist das verkürzte PQ-Intervall.
Bestimmung der Lage der akzessorischen Bahn anhand des EKGs
Die Lage einer akzessorischen Bahn am AV-Ring kann mittels EKG bestimmt werden. Die Bestimmung ist umso genauer, je ausgeprägter die ventrikuläre Präexzitation ist. Die nachfolgende Abbildungen zeigen häufig verwendete Algorithmen zur Lagebestimmung von akzessorischen Leitungsbahnen.
Abb.: Benennung der Lage akzessorischer Bahnen am AV-Ring. Sie erfolgt nach der Anatomie. Oft genutzt wird aber immer noch die Benennung bei Blick von LAO (links-vorn-schräg).
Tab.: Neue (anatomische) und alte (von LAO gesehene) Nomenklatur zur Bezeichnung der Lage akzessorischer Bahnen am AV-Ring.
| Rechts | |
| Von LAO | Anatomisch (korrekt) |
| anterior | superior |
| antero-lateral | supero-anterior |
| posterior | inferior |
| Links | |
| Von LAO | Anatomisch (korrekt) |
| anterior | superior |
| antero-lateral | supero-posterior |
| lateral | posterior |
| postero-lateral | infero-posterior |
| posterior | inferior |
| Septal-paraseptal | |
| Von LAO | Anatomisch (korrekt) |
| antero-septal | supero-paraseptal |
| postero-septal | infero-paraseptal |
| mid-septal | septal |
Abb.: Algorithmus zur Bestimmung der Lage einer akzessorischen Leitungsbahn nach Milstein.
LBBB: Linksschenkelblock
RAS: rechts antero-septal
LL: links lateral
PS: postero-septal
RL: rechts lateral
Abb.: Algorithmus zur Bestimmung der Lage einer akzessorischen Leitungsbahn nach Arruda.
LL: links lateral
LAL: links antero-lateral
LPL: links postero-lateral
AS: antero-septal
MS: mitt-septal
LPS: links postero-septal
RPS: rechts postero-septal
RAL: rechts antero-septal
RL: rechts lateral
Abb.: WPW-Syndrom mit rechts supero-paraseptal (antero-septal) gelegener akzessorischer Leitungsbahn. 33-jähriger Patient mit rezidivierendem Herzrasen. Ausgeprägte ventrikuläre Präexzitation. Links: Extremitäten-Ableitungen. Mitte: Brustwandableitungen. Rechts: 12-Kanal-EKG. 50 mm/s.
Abb.: WPW-Syndrom mit rechts infero-paraseptal (postero-septal) gelegener akzessorischer Leitungsbahn. 29-jährige Patientin mit rezidivierendem Herzrasen. Ausgeprägte ventrikuläre Präexzitation. Links: Extremitäten-Ableitungen. Mitte: Brustwandableitungen. Rechts: 12-Kanal-EKG. 50 mm/s.
Abb.: WPW-Syndrom mit links inferior gelegener akzessorischer Leitungsbahn. 38-jähriger Patient. Bei Sinusrhythmus nur relativ gering ausgeprägte ventrikuläre Präexzitation. Links: Extremitäten-Ableitungen. Mitte: Brustwandableitungen. Rechts: 12-Kanal-EKG. 50 mm/s.
Abb: Atriale Stimulation bei links inferior gelegener akzessorischer Leitungsbahn. Patient wie oben. Links: Bei Sinusrhythmus ist die Präexzitation nur gering ausgeprägt. Mitte: Bei atrialer Stimulation (während einer elektrophysiologischen Untersuchung) mit einer Frequenz von ca. 140/min Zunahme der Präexzitation. Rechts: Bei einer Stimulationsfrequenz von 200/min maximale (komplette) ventrikuläre Präexzitation (die Leitung zum Ventrikel erfolgt nur noch über die akzessorische Bahn).
Repolarisation bei WPW-Syndrom
Die bei ventrikulärer Präexzitation zu beobachtenden Veränderungen der ST-Strecke und der T-Welle (ST-Senkung, T-Negativierung) werden zu den sekundären T-Wellen-Veränderungen gezählt, die sie in Zusammenhang mit einer veränderten ventrikulären Depolarisation (aufgrund der Präexzitation) einhergehen. Sie sind kein Hinweis auf eine zusätzlich vorhandene kardiale Pathologie.
Unter Belastung können bei einem WPW-Syndrom ausgeprägte ST-Senkungen (>0,5mV) auftreten. Sie sind ebenfalls kein Hinweis auf eine Ischämie. Die ST-Strecke normalisiert sich oft, wenn die ventrikuläre Präexzitation unter Belastung (durch einen Leitungsblock in der akzessorischen Bahn) verschwindet. Dies muss aber nicht sein - eine ST-Senkung kann trotz Normalisierung des QRS-Komplex (durch Verlust der Präexzitation) persistieren - auch dieses Verhalten ist nicht als Ischämiezeichen zu werten.
Arrhythmien bei WPW-Syndrom
Folgende arrhythmogene Manifestationen einer akzessorischen Leitungsbahn lassen sich unterscheiden:
- die orthodrome AV-Reentry-Tachykardie (>90% der auftretenden Tachykardien)
- die antidrome AV-Reentry-Tachykardie (ca 5%)
- Vorhofflimmern bei ventrikulärer Präexzitation (selten).
Orthodrome AV-Reentry-Tachykardie
Bei einer orthodromen AV-Reentry-Tachykardie beträgt die Tachykardiefrequenz etwa 150 – 220 Schlägen/min. Zugrunde liegender Mechanismus ist kreisende Erregung unter Einbeziehung einer akzessorischen Leitungsbahn. Die antegrade Leitung (die Überleitung vom Vorhof zur Kammer) erfolgt über den AV-Knoten. Es resultiert normalerweise ein schmaler QRS-Komplex. Die retrograde Leitung (von der Kammer zurück zum Vorhof) erfolgt über die akzessorische Bahn. Da die Vorhöfe retrograd erregt werden, folgt die P-Welle dem QRS-Komplex (RP<PR). Sie ist meistens in der ST-Strecke oder der T-Welle nachweisbar. Die Ausschlagrichtung der P-Welle gibt Auskunft über die Lokalisation der akzessorischen Bahn. Bei laufender Tachykardie zeigt sich natürlich keine Präexzitation!
Beim Auftreten eines funktionellen Schenkelblocks während der Tachykardie kommt es zu einer Frequenzabnahme, wenn die Schenkelblockierung ipsilateral zur akzessorischen Bahn liegt (z. B. bei einem Linksschenkelblock bei links gelegener akzessorischer Bahn). Bleibt die Tachykardiefrequenz bei Auftreten einer Schenkelblockierung weitgehend unverändert, so spricht dies für eine kontralaterale Lokalisation der Bahn.
Abb.: Orthodrome AV-Reentry-Tachykardie. P-Wellen sind leider nicht abgrenzbar, so dass (basierend auf dem Arrhythmie-EKG allein, in Unkenntnis des Ruhe-EKGs mit ventrikulärer Präexzitation) auch eine AV-Knoten-Reentry-Tachykardie in Frage kommt. Bei dem 18-jährigen Patienten trat die Tachykardie immer nach körperlicher Belastung auf. Das junge Lebensalter und die situativen Bedingungen sprechen für eine AV-Reentry-Tachykardie. Das EKG bei Sinusrhythmus war unauffällig, was für eine so genannte verborgene akzessorische Bahn spricht.
Abb.: Orthodrome AV-Reentry-Tachykardie. Zunächst aberrierende atrioventrikuläre Überleitung mit Rechtsschenkelblock (rechts). Dann, ohne dass sich eine wesentliche Änderung der Zykluslänge ergibt, Verschwinden der Schenkelblockierung. Zykluslänge 298 ms (= 200 Schläge/min). Die Pfeile kennzeichnen P-Wellen (RP<PR).
Abb.: Orthodrome AV-Reentry-Tachykardie.In der ST-Strecke lassen sich P-Wellen nachweisen (Pfeile). Meistens sin die P-Wellen negativ, in diesem Beispiel sind sie positiv, weil eine para-hissäre akzessorischen Leitungsbahn vorliegt (EKG bei Sinusrhythmus, siehe oben).
Sonderform: Unaufhörliche AR-Reentry-Tachykardie (PJRT)
Handelt es sich um eine Bahn mit dekrementellen (AV-Knoten-ähnlich) Leitungseigenschaften, tritt die P-Welle erst sehr spät nach Ende des QRS-Komplexes auf. Dabei ist das RP-Intervall häufig länger als das PR-Intervall (RP>PR). Die akzessorische Bahn liegt meistens inferior-paraseptal. Die P-Wellen sind daher in den inferioren Ableitungen und in V4 bis V6 negativ. Da die Rhythmusstörung nach spontaner Terminierung oft innerhalb kurzer Zeit wieder auftritt, wird sie als unaufhörliche atrioventrikuläre Tachykardie (engl. permanent junctional reciprocating tachycardia, PJRT) oder in Anlehnung an einen der Erstbeschreiber als "Coumel-Tachykardie" bezeichnet.
Antidromer AV-Reentry-Tachykardie
Bei der antidromen AV-Reentry-Tachykardie wird die Kammer antegrad über die akzessorische Bahn erregt, die Vorhofaktivierung erfolgt retrograd über den AV-Knoten. Da die ventrikuläre Aktivierung ausschließlich über die akzessorische Bahn erfolgt, ist der Kammerkomplex maximal präexzitiert. Antidrome Tachykardien sind seltener als orthodrome Tachykardien. Finden sich bei einem Patienten morphologich unterschiedliche antidrome Tachykardien, so sprich dies für das Vorliegen mehrerer akzessorischer Bahnen.
Abb.: Antidrome AV-Reentry-Tachykardie mit antegrader atrioventrikulärer Überleitung über die akzessorische Bahn. Die bizarr verbreiterten QRS-Komplexe lassen an eine Kammertachykardie denken (wichtigste Differenzialdiagnose!).
Vorhofflimmern bei ventrikulärer Präexzitation (FBI-Tachykardien: fast - broad - irregular)
Vorhofflimmern ist durch ein typisches EKG-Bild gekennzeichnet, insbesondere durch Irregularität der RR-Intervalle und der QRS-Komplexe. Die ventrikuläre Aktivierung erfolgt mit wechselndem Ausmaß sowohl über den AV-Knoten als auch über die akzessorische Bahn. Daneben finden sich auch einzelne normal konfigurierte Komplexe (alleinige Leitung über den AV-Knoten). In dieser Situation wird auch von einer FBI-Tachykardie gesprochen: fast-broad-iregular). Das Ausmaß der Präexzitation hängt von den individuellen Leitungseigenschaften beider Strukturen ab. Bei gut leitfähiger akzessorischer Bahn kann eine nahezu alleinige Überleitung auf die Ventrikel über die Bahn erfolgen. Die Folge können Kammerfrequenzen bis zu 300 Schlägen/min sein. Die Gefahr des Auftretens von Kammerflimmern besteht. Das kürzeste Intervall zwischen zwei maximal präexzitierten Aktionen kennzeichnet die Refraktärzeit der akzessorischen Bahn. Liegen mehrere akzessorische Bahnen vor, können unterschiedliche Muster der ventrikulären Präexzitation resultieren.
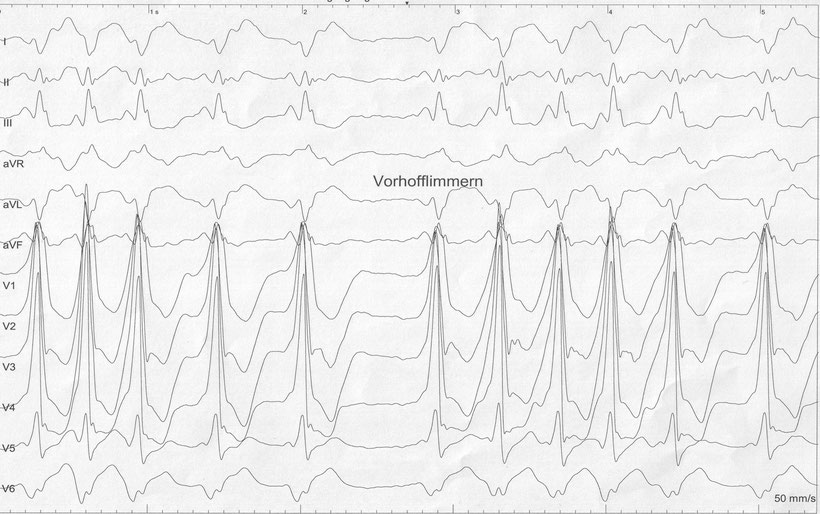
Abb.: Vorhofflimmern mit nahezu ausschließlicher antidromer Leitung über die akzessorische Bahn (FBI-Tachykardie: fast - broad - irregular). Die Morphologie der QRS-Komplexe entspricht der weiter oben gezeigten antidromen AV-Reentry-Tachykardie. Die unregelmäßigen QRS-Komplexe erklären sich durch das zugrundeliegende Vorhofflimmern.
Abb.: Orthodrome AV-Reentry-Tachykardie (schmale QRS-Komplexe, linke Bildhälfte), die in Vorhofflimmern übergeht (QRS-Komplexe mit
schwankender QRS-Breite bei antidromer atrioventrikulärer Überleitung über die akzessorische Bahn und teilweise den AV-Knoten). Die schmalen QRS-Komplexe während Vorhofflimmern spiegeln eine
ausschließliche Überleitung über den AV-Knoten wider - die akzessorische Bahn ist in diesem Moment blockiert. 25 mm/s. Freundlicherweise zur Verfügung gestellt von Prof. Dr. Lars Eckardt,
Münster.

Abb.: Vorhofflimmern mit hochfrequenter antidromer Überleitung über die akzessorische Leitungsbahn (FBI-Tachykardie, linke Bildhälfte). Dann Übergang in Kammerflimmern (rechte Bildhälfte). 25 mm/s. Freundlicherweise zur Verfügung gestellt von Prof. Dr. Lars Eckardt, Münster.
Abschätzung der Refraktärzeit antegrad leitender akzessorischer Bahnen
Das WPW ist prognostisch bedeutsam, da Vorhofflimmern zu einer lebensbedrohlichen Situation führen kann. Daher ist es wichtig, die Refraktärzeit der akzessorischen Bahn zu bestimmen. Dies kann mittels einer invasiven elektrophysiologischen Untersuchung oder annäherungsweise, zumindest bei einem Teil der Patienten, mittels Belastungs-EKG erfolgen. Kommt es unter Belastung (bei Frequenzsteigerung) zu einem abrupten Verschwinden der Präexzitation entspricht die Zykluslänge bei Verlust der Präexzitation annähernd der Refraktärzeit. Der kritische Wert ist etwa 250 ms. Bei sehr schnellen Bahnen verbleibt die Präexzitation auch bei hohen Frequenzen.
EKG bei Mahaim-Bahnen
Mahaim-Bündeln sind atrio-faszikuläre Bündel, die den Vorhof mit distalen Anteilen des Reizleitungssystems oder der Ventrikelmuskulatur verbinden. Sie weisen dekrementelle Leitungseigenschaften auf. Patienten mit Mahaim-Bündeln zeigen bei Sinusrhythmus häufig nur eine relativ geringe Präexzitation. Das PQ-Intervall ist nicht wesentlich verkürzt. Die QRS-Komplexe sind schmal. Bei Patienten mit Mahaim-Bahnen können Tachykardien auftreten, bei denen die atriofaszikuläre Bahn in antegrader Richtung und das His-Bündel und der AV-Knoten in retrograder Weise durchlaufen werden (antidrome Tachykardie). Die Tachykardie weist eine linksschenkelblockartige Konfiguration auf, da die atriofaszikuläre Bahn rechts inseriert.
Differenzialdiagnosen
Die Diagnose WPW-Syndrom ergibt sich anhand des EKGs (ventrikuläre Präexzitaion) und der Anamnese (paroxysmal auftretende Tachykardien). Delta-Wellen-ähnliche Veränderungen können auch bei ventrikulärer Hypertrophie beobachtet werden. Bei laufender orthodromer Tachykardie kommen als Differenzialdiagnosen in Frage
- eine AV-Knoten-Reentry-Tachykardie und
- eine atrialen Tachykardie.
Bei orthodromer Tachykardie ist es ein PR<RP, das meistens eine Abgrenzung gegenüber den beiden anderen Tachykardieformen erlaubt. Die definitive Klärung des Arrhythmiemechanismus und die Lokalisierung der akzessorischen Bahn erfolgen mittels einer elektropyhsiologischen Untersuchung, an die sich heute in der Regel eine Ablation der Bahn (Therapieverfahren der ersten Wahl) anschließt.
Diagnostischer Stellenwert des EKGs bei WPW-Syndrom
Die Delta-Welle ist ein klassisches EKG-Zeichen für das Vorliegen einer akzessorischen Leitungsbahn. Bei Tachykardien in Zusammenhang mit einer akzessorischen Bahn fehlt die Delta-Welle - daher sollte immer der EKG-Befund bei Sinusrhythmus Berücksichtigung finden.
Literatur
- Page RL, Joglar JA, Caldwell MA, et al. 2015 ACC/AHA/HRS Guideline for the Management of Adult Patients With Supraventricular Tachycardia. Circulation 2015.
Links
- YOUTUBE-Video: EKG bei WPW-Syndrom für Fortgeschrittene.