Vorhofflimmern
Vorhofflimmern ist die häufigste behandlungspflichtige Rhythmusstörung. Sie entsteht zumeist im linken Vorhof. Eine wichtige Rolle bei der Entstehung spielen Ektopien und Tachykardien mit Ursprung im Bereich der Einmündung der Pulmonalvenen in den linken Vorhof. Die Vorhofmuskulatur weist in fortgeschrittenen Stadien von Vorhofflimmern ausgeprägte fibrotische Veränderungen auf, die Leitungsstörungen zur Folge haben und damit zur Aufrechterhaltung der Rhythmusstörung beitragen. Vorhofflimmern wird wie folgt klassifiziert:
- Paroxysmales Vorhofflimmern terminiert spontan nach weniger als 7 Tagen
- Persistierendes Vorhofflimmern konvertiert nicht spontan in einen Sinusrhythmus, kann jedoch durch pharmakologische oder elektrische Kardioversion in einen Sinusrhythmus überführt werden. Von einem lang persistierenden Vorhofflimmern wird gesprochen, wenn die Rhythmusstörung bereits länger als 1 Jahr anhält.
- Lang persistierendes Vorhofflimmern dauert mehr als 1 Jahr an, bevor therapeutische Maßnahmen erfolgen (Kardioversion, Katheterablation).
- Permanentes Vorhofflimmern dauert an, da kein Kardioversionsversuch unternommen wird oder ein Kardioversionsversuch erfolglos war.
EKG
Für Vorhofflimmern charakteristisch ist die
- absolute Unregelmäßigkeit der RR-Abstände und
- der Nachweis von Flimmerwellen anstelle regelrechter Vorhofaktionen (d.h. P-Wellen).
Die Flimmerwellen können fein (besonders bei höhergradiger Mitralvitien) oder grob sein. Manchmal scheinen sie ganz zu fehlen - jede Ableitung sollte sorgfältig
inspiziert werden.
Abb.: Grobes Vorhofflimmern. Grobe Flimmerwellen, die der elektrischen Aktivität bei Vorhofflattern ähneln, sind insbesondere in den Ableitungen II, III und V1 sichtbar. 25 mm/s.
Abb.: Relativ feines Vorhofflimmern. Die Pfeile kennzeichnen elektrische Aktivität, die mit P-Wellen verwechselt werden könnte ("Pseudo-P-Wellen"). Nicht selten verwirrt ein solcher Befund und insbesondere der EKG-Anfänger ist geneigt, Sinusrhythmus als Grundrhythmus anzunehmen. Die RR-Abstände sind aber vollständig unregelmäßig, was nur zu Vorhofflimmern als Diagnose passt. Schreibgeschwindigkeit 50 mm/s.
Abb.: Feines Vorhofflimmern. Regelrechte Flimmerwellen sind gar nicht mehr zu sehen. Die Diagnose ergibt sich anhand der absoluten Unreglmässigkeit der P-Wellen.
Abb.: Dokumentation von Vorhoffflimmern mittels eines externen Ereignisrekorders. Die Rhythmusstörung wurde vom Patienten als Palpitation wahrgenommen.
Abb.: Vorübergehende spontane Terminierung von Vorhofflimmern mit Pause. Das Vorhofflimmern terminiert ohne das ein Sinusrhythmus
(oder anderweitiger Ersatzrhythmus) einspringt. Nach einige Sekunden tritt Vorhofflimmern erneut auf.
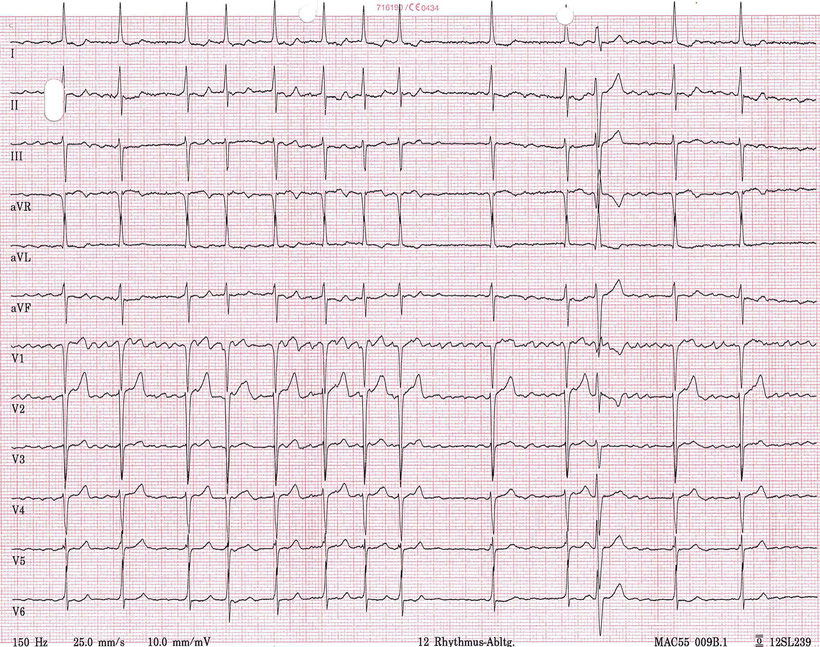
Elektrische Kardioversion von Vorhofflimmern
Vorhofflimmern kann medikamentös oder mittels elektrischer Kardioversion beendet werden. Bei der elektrischen Kardioversion wird ein hochenergetischer Stromstoß (Dauer 15 - 40 ms) R-Zacken-getriggert, d. h. kurz nach der R-Zacke (10 - 20 ms), wenn das Kammermyokard noch refraktär ist, abgegeben.
Abb.: Elektrische, R-Zacken-getriggerte Kardioversion von Vorhofflimmern. Der Impuls fällt kurz nach dem Maximum der R-Zacke ein. Nach der Schockabgabe finden sich ST-Hebungen (die in der Regel aber wieder schnell verschwinden). Bei dem Patienten lag ein Zustand nach Hinterwandinfarkt vor.
Differenzialdiagnosen
Nicht selten finden sich bei Flimmerwellen in den Extremitätenableitungen fast regelmäßige Vorhofaktionen in den rechts-präkordialen Ableitungen (insbes. in V1), vergleichbar mit denen bei Vorhofflattern. Sind die RR-Abstände unregelmäßig wird trotzdem von Vorhofflimmern gesprochen.
In seltenen Fällen können die Flimmerwellen sehr fein oder gar nicht sichtbar sein. In solchen Fällen kann die Abgrenzung zum Sinusknotenstillstand mit einem junktionalen Rhythmus schwer sein. Die RR-Abstände sind beim Ersatzrhythmus regelmäßig, bei Vorhofflimmern sind sie gänzlich unregelmäßig.
Eine multifokale atriale Tachykardie kann mit Vorhofflimmern verwechselt werden. Hierbei finden sich aber abgrenzbare Vorhofaktionen (P-Wellen mit unterschiedlicher Morphologie) als wesentliches Kriterium zur Abgrenzung gegenüber Vorhofflimmern.
Diagnostische Wertigkeit des EKGs
Die Diagnose Vorhofflimmern darf nur gestellt werden, wenn die Rhythmusstörung mittels EKG dokumentiert werden kann. Von Seiten des Patienten angegebene Palpitationen und im EKG nachweisbare Extrasystolen reichen für die Diagnosestellung nicht auf.
Wenn der Patient ein implantiertes Aggregat hat (Schrittmacher, ICD) und atriale Hochfrequenzepisoden (Frequenz > 180 Schläge/min) dokumentiert sind, können diese nach den aktuellen ESC-Leitlinien für die Stellung der Indikation zur Antikoagulation ausreichen, wenn
- sie eine Mindestdauer von 5-6 Minuten aufweisen
- gleichzeitig ein hohes Schlaganfallrisiko besteht und
- eine ausführliche Diskussion mit dem Patienten erfolgt ist.
Auf jeden Fall sollte aber auch in diesen Fällen eine Dokumentation mit elektrokardiographischen Verfahren angestrebt werden.
Literatur
- Kirchhof P, Benussi S, Kotecha D et al. 2016 ESC guidelines for the management of atrial fibrillation. European Heart Journal (2016) 37, 2893–2962.
- NICE 2014. Atrial fibrillation: the management of atrial fibrillation.
- January et al. 2014. AHA/ACC/HRS guideline for the management of patients with atrial. Circulation 2014.